Valoración del paciente crítico en procesos respiratorios más frecuentes
 Aunque la valoración del paciente crítico debe realizarse sobre todas las necesidades de forma genérica, en el paciente con problemas respiratorios hay algunas claves que han de ser foco de atención de la enfermera de forma permanente.
Aunque la valoración del paciente crítico debe realizarse sobre todas las necesidades de forma genérica, en el paciente con problemas respiratorios hay algunas claves que han de ser foco de atención de la enfermera de forma permanente.
Por otra parte, la valoración tiene que efectuarse desde el momento del ingreso del paciente aunque, por las características de la atención en UCI, la recopilación de los datos se produce en espiral: paulatinamente la enfermera va recabando información, desde los datos básicos del inicio de la atención (patrón respiratorio, vía aérea, etc.) hasta aquellos que requieren el establecimiento de una relación terapéutica eficaz entre la enfermera y el paciente (afrontamiento, rol, etc.) para poder ser abordados de forma integral.
Por las características de los pacientes críticos, a veces los datos de valoración al ingreso se modifican radicalmente en cuestión de poco tiempo, lo que obliga a una actualización dinámica de los mismos. No obstante, pese a que este hecho pueda ocurrir con cierta frecuencia, es imprescindible la constatación del estado de las necesidades en el momento del ingreso, de modo que sirva como punto inicial de referencia a todos los juicios posteriores que el equipo asistencial pueda emitir tal y como vemos en el curso de cuidados al paciente con alteraciones respiratorias.
En la Tabla 1 se exponen los aspectos clave que deben ser abordados en cada una de las necesidades en el caso de pacientes con alteraciones respiratorias, bien sean primarias o secundarias a otros procesos. La escala MRC de valoración de la disnea se recoge en la Tabla 2. Algunos otros parámetros utilizados en la valoración son:
- Volumen corriente (Vt): volumen de gas movilizado en cada respiración.
- Volumen de reserva inspiratorio (VRI): máximo volumen de gas que puede ser inspirado a partir del volumen corriente.
- Volumen de reserva espiratorio (VRE): máximo volumen de gas que puede ser espirado a partir del volumen corriente.
- Capacidad vital: es el volumen de aire expulsado durante la maniobra de espiración forzada, tras una inspiración máxima. Es un indicador de capacidad pulmonar de fácil manejo y verificación. Es la suma del Vt + VRI + VRE.
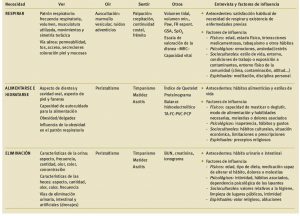
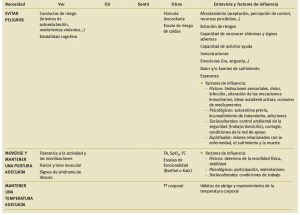
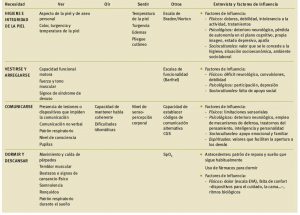
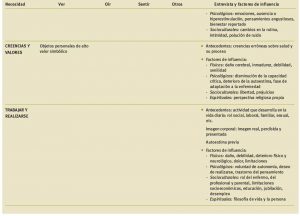
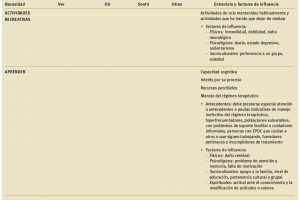 Tabla 1. Valoración del paciente crítico
Tabla 1. Valoración del paciente crítico
 Tabla 2. Escala MRC de valoración de la disnea
Tabla 2. Escala MRC de valoración de la disnea
Índice de Contenido
Procesos más frecuentes
Los problemas respiratorios constituyen hoy en día una parte importante de trastornos que generan mayor demanda de ingreso en UCI. No hay que olvidar que las alteraciones respiratorias suponen la tercera causa de alta hospitalaria (94.084, un 2,7% del total de altas en España en el año 2004), habiéndose incrementado paulatinamente desde el año 1992 en más de un 2%. Esta distribución tiene cierta inclinación positiva hacia los varones (12,4% de las altas) frente a las mujeres (7%) (INE, 2000). El impacto en la mortalidad es también elevado y solo las muertes por enfermedades respiratorias crónicas supusieron una tasa de mortalidad en 2003 de 104,28/1.000.
Pero no solo como causa primaria de ingreso en la UCI, sino como complicación asociada a otros múltiples trastornos (35% de los ingresos), se estima que la mayoría de pacientes críticos adultos presenta en algún momento de su estancia situaciones de compromiso severo de la función respiratoria, de las que la insuficiencia respiratoria aguda (IRA) es la responsable del 56% de los casos (Vincent et al, 2002), y que provocan un considerable alargamiento de las estancias y de la mortalidad. Los factores de riesgo con mayor asociación al desarrollo de una IRA son la infección desarrollada en la UCI (OR:7.59; IC al 95%: 5.08-11.33) o en el momento del ingreso (OR: 2.3; IC al 95%: 1.68-3.16), la presencia de alteraciones neurológicas al ingreso (OR: 2.73; IC al 95%: 1.90-3.91) y la edad avanzada (OR: 1.70; IC al 95%: 1.30-2.22).
Insuficiencia respiratoria aguda
La insuficiencia respiratoria aguda (IRA) consiste en una situación en la que el aparato respiratorio es incapaz de cumplir su función intercambiadora de gases con la solvencia necesaria como para satisfacer las necesidades metabólicas del organismo.
Sus criterios diagnósticos son pO2 menor de 60 mmHg o PCO2 mayor de 45 mmHg de forma brusca, en situación de reposo, sin suplementos de oxígeno ni presencia de alcalosis metabólica.
En cuanto a sus causas, se pueden dividir en las que afectan a la ventilación y las que lo hacen con respecto a la perfusión y oxigenación, ambas recogidas en la Tabla 3 y en nuestros cursos de enfermería.
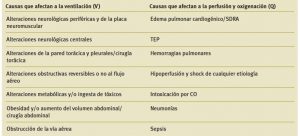 Tabla 3. Causas de la IRA en función del mecanismo de producción
Tabla 3. Causas de la IRA en función del mecanismo de producción
Clínica
- Disnea y alteración generalizada del patrón respiratorio, taquipnea, tiraje, aleteo nasal, etc.
- Signos de hipoxia-hipercapnia: cianosis.
- Ansiedad.
- Alteraciones del nivel de consciencia: desde irritabilidad a somnolencia hipercápnica.
La IRA puede ser antesala de otras situaciones aún más amenazantes para la integridad del sujeto, como es la lesión pulmonar aguda (LPA) o el síndrome de distrés respiratorio del adulto (SDRA) (Bernard et al, 1994), cuyas características principales se detallan en la Tabla 4.
 Tabla 4. Criterios de la LPA y el SDRA
Tabla 4. Criterios de la LPA y el SDRA
No obstante, el SDRA ha sido descrito con mayor profundidad en cuanto a características diferenciadoras (Ware y Matthay, 2000).
Síndrome de distrés respiratorio del adulto
Se define como una forma específica de injuria pulmonar, de etiología diversa, caracterizada por un daño alveolar difuso acompañado de edema alveolointersticial e incluso zonas de hemorragia.
Se trata de un trastorno frecuente en las UCI europeas, afecta al 7,1% de los pacientes ingresados. El 30% presenta una LPA moderada (200 < relación PaO2/FiO2 < 300), de los que la mitad evolucionan con rapidez a SDRA. La mortalidad del SDRA oscila entre el 35% y el 60% de los casos; por el contrario, la LPA ronda niveles que oscilan entre el 23% y el 50% (Brun-Buisson et al, 2004).
La mortalidad atribuible al SDRA no parece haber disminuido en los últimos años, sin embargo, la relacionada con LPA sí ha descendido de forma relevante y ha puesto de relieve la diferencia evolutiva de los dos síndromes. La mayor parte de los pacientes que sobreviven recuperan su funcionalidad entre los seis y los doce meses tras el alta. Si bien es verdad que este restablecimiento positivo se relaciona con la ausencia de tratamiento con corticoides, infecciones nosocomiales en UCI, resolución rápida de la lesión pulmonar y la afectación multiorgánica (Herridge et al, 2003).
La progresión del cuadro determina cambios histopatológicos en la membrana alveolar -migración celular, persistencia del edema intersticial y la proliferación de tejido conectivo- que condicionan la reorganización de esta. Paralelamente el lecho vascular subyacente está profundamente afectado con zonas de obstrucción -parcial o total- y deterioro de su membrana basal.
Los eventos fisiopatológicos desencadenados provocan profundas alteraciones en la relación ventilación/perfusión y en la respuesta al tratamiento con oxígeno inhalado:
- Mecanismo de la hipoxemia: el principal componente es, en estos pacientes, el desequilibrio V/Q a causa de un incremento del shunt intrapulmonar, que llega incluso al 20% del gasto cardiaco. Esto se complica con el desvío parcial de parte del flujo pulmonar a zonas escasamente ventiladas.
- Respuesta a la administración de oxígeno: el tratamiento con altas dosis de O2 (100%) eleva el shunt, por lo que la hipoxemia se torna refractaria a su administración.
- Efectos de la PEEP (Tobin, 1994): contribuye a la evolución positiva del cuadro, con la expansión de áreas para la ventilación (reclutamiento) y sobre todo por la disminución del shunt, merced a la redistribución del flujo pulmonar y a la moderación del gasto cardiaco.
La necesidad de identificación y clasificación de este síndrome generó el desarrollo de dos instrumentos de validez y fiabilidad equivalente: el NAECC desarrollado por el North American-European Consensus Committee -uso más generalizado- y el LISS (Lung Injury Severity Score) (Bernard et al, 1994) (Ver Tabla 5).
 Tabla 5. Criterios de la NAECC y LISS
Tabla 5. Criterios de la NAECC y LISS
Clínica
Desde el punto de vista clínico se distinguen cuatro fases:
- Injuria aguda: de etiología diversa (infección o contusión pulmonar, agresiones químicas o físicas, sepsis, trauma, intoxicaciones, edema pulmonar neurogénico).
- Periodo de latencia: hiperventilación, alcalosis respiratoria, pO2 normal, radiografía de tórax en la que se aprecian algunos infiltrados.
- Periodo de insuficiencia respiratoria: taquipnea, hipoxemia refractaria, inflitrado difuso bilateral en la radiografía torácica.
- Periodo de anormalidades fisiológicas graves: fibrosis pulmonar, limitaciones funcionales transitorias.
La evidencia disponible no avala de manera determinante ninguno de los tratamientos específicos para el SDRA. Solo los modos de ventilación “protectora” (volúmenes corrientes bajos, con diferentes grados de hipercapnia permisiva y estrategias de reclutamiento de alveolos no funcionantes -PEEP elevada intermitente, ciclos de expansión-) (Richard et al, 2001) han demostrado capacidad para reducir la mortalidad en estos casos (Cheng y Matthay, 2003; Eisner et al, 2001).







0 comentarios